Нормальный цвет мочи может изменяться под влиянием употребления некоторых продуктов питания, лекарственных средств и при заболеваниях печени и почек. Наиболее распространенными болезнями у женщин, при которых выделяется темная моча, являются пиелонефрит, цистит, гломерулонефрит, желтуха (гепатит, цирроз и гемолитическая анемия). Каждой из этих патологий присущи характерные симптомы, при появлении которых необходимо обратиться к врачу для обследования и лечения.
Цвет мочи
Моча является конечным результатом деятельности почек и представляет собой насыщенный раствор продуктов обмена веществ, микроэлементов, гормонов, солей, слущенных клеток. Цвет мочи в основном определяется урохромом – пигментом, который образуется при распаде гемоглобина. В норме у здоровой женщины окраска урины варьируется от соломенно-желтого до янтарно-желтого.
Более концентрированная моча с низким pH окрашена насыщеннее и обладает высокой плотностью. Такое наблюдается при недостатке воды в организме или при нарушении мочевыведения. Светлая, бледноокрашенная моча выделяется в большом количестве, характеризуется низкой плотностью, нейтральной или слабокислой реакцией.
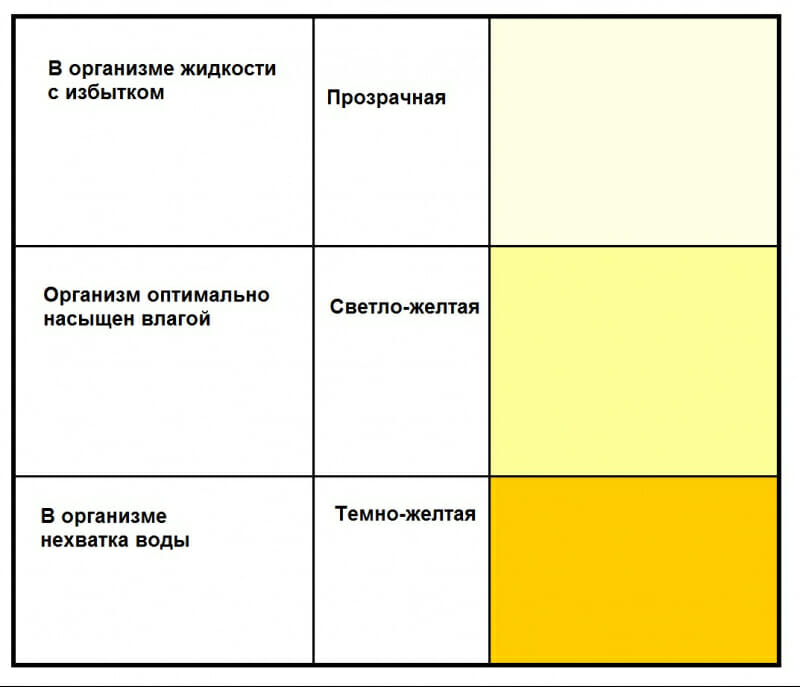
Насыщенная, темно-желтая окраска мочи по утрам является нормой, так как за ночь она становится более концентрированной. Ее цвет изменяется по следующим физиологическим причинам:
- длительное хранение собранной урины (потемнение в результате окисления урохрома);
- ограниченное питье и усиленные физические нагрузки, повышенное потоотделение (в этом случае характерны темно-желтый цвет, высокая плотность);
- употребление свеклы, ежевики, черники, ревеня дает красный цвет выделяющейся жидкости;
- прием витаминов группы B (желто-оранжевый);
- наличие в рационе большого количества продуктов, содержащих каротины – морковь, тыква, а также кора крушины приводят к появлению темно-желтого оттенка;
- употребление в пищу бобов, лечение толокнянкой обыкновенной или активированным углем – коричневый цвет;
- применение лекарственных трав – коры крушины и листа сенны — может привести к выделению мочи черно-коричневого цвета.

Изменение окраски может произойти не по всему объему выделенной порции мочи, а только в ее осадке. Так, при наличии высокого количества оксалатов, что является одним из признаков нарушения пуринового обмена веществ, нижняя часть собранной урины становится коричневой, при большом содержании фосфатов жидкость приобретает белесоватый оттенок, а если преобладают соли мочевой кислоты (ураты) – насыщенно-желтый или кирпично-красный цвет. В медицине состояние, сопровождающееся выделением темной мочи у женщин, называется гиперхромурией.
Цвет урины связан с приемом лекарственных средств следующим образом:
- светлый оттенок дают мочегонные (из-за более интенсивного выведения воды из организма);
- ярко-желтый – Рибофлавин, Фуразолидон, поливитаминные препараты;
- оранжевый – нейролептические препараты, содержащие фенотиазины (Аминазин, Тизерцин, Модитен и другие), Феназопиридин, Фурадонин, Фурагин;
- красный, розовый – лекарства с содержанием ацетилсалициловой кислоты (Аспирин, Индометацин, Ибупрофен и другие), препараты железа, Фенолфталеин, антибиотики группы Рифампицина, Антипирин, Амидопирин, Фенилин, Сантонин, Пенициллин, Метронидазол, производные нитрофурана, цитостатики;
- коричневый – Леводопа, Метронидазол, Нитрофурантоин, противомалярийные лекарства, активированный уголь;
- красно-коричневый – Метронидазол, антибиотики сульфаниламидного ряда;
- коричнево-черный – Леводопа, Метилдопа;
- буро-коричневый – Салол, Нафтол;
- зеленый, голубой – Амитриптилин, Индигокармин, Циметидин, Прометазин, Метиленовый синий, Триамтерен;
- буро-зеленый – Фенацетин.

Так как цвет мочи сильно зависит от рациона питания и принимаемых лекарств, то при отсутствии других симптомов и хорошем самочувствии женщины волноваться не стоит. С погрешностями в диете может быть связан и неприятный запах мочи (он возникает при употреблении острых продуктов).
Если выделение темной урины происходит повторно и не обусловлено вышеперечисленными особенностями диеты и лечения, то необходимо пройти дополнительное обследование для выявления причины гиперхромурии. Чаще всего причиной этого становятся заболевания печени и почек.
Патологические причины
На окраску мочи влияют красящие вещества, появляющиеся в ее составе при различных заболеваниях:
- зеленоватый, оранжевый, коричневый и коричнево-черный – желчные пигменты;
- красный – свежие эритроциты, кислородосвязывающий белок миоглобин, порфирин;
- ярко-красный с помутнением («мясные помои») – измененная кровь;
- темно-бурый, янтарный – уробилин (производное билирубина);
- черный – измененный гемоглобин, меланин;
- желто-бурый (цвет пива) – билирубин, уробилин;
- зеленовато-желтый – билирубин, гной;
- грязно-коричневый – гной при щелочной реакции;
- молочный – капли жира, гноя.
В таблице ниже перечислены заболевания, которые являются причиной темной мочи у женщин:
Цвет | Патологические состояния |
Темно-желтый |
|
Розовый |
|
Красный |
|
Цвет «мясных помоев» | Острый гломерулонефрит |
Темно-бурый | Гемолитическая желтуха |
Красно-коричневый |
|
Коричневый |
|
Черный |
|
Желто-бурый | Печеночная желтуха |
Зеленовато-желтый или зеленовато-бурый |
|
Зеленый и голубой |
|
Наличие крови в моче, в результате чего происходит ее потемнение, у женщин может быть обусловлено также следующими факторами:
- недостаточность кровообращения;
- гипертоническая болезнь;
- нарушение свертываемости крови;
- опухоли в кишечнике;
- геморрагическая лихорадка;
- эндокардит;
- подагра;
- воспаление фаллопиевых труб;
- маточные кровотечения.
Темный цвет мочи у детей
Нормальное течение физиологической желтухи у новорожденных, которая проявляется спустя 1-2 суток после рождения ребенка, не сопровождается изменениями окраски мочи и кала. Признаками патологической гипербилирубинемии, требующей незамедлительного обращения к врачу, являются:
- темный цвет мочи или обесцвеченный стул у ребенка;
- начало желтухи до 24 ч или спустя 4 дня после рождения;
- упорное сохранение симптомов (до 3 недель);
- цвет кожи – бледный или с зеленым оттенком.
Причиной такого состояния у новорожденного является разрушение эритроцитов с выделением гемоглобина. Этот процесс чаще всего обусловлен несовместимостью крови ребенка и матери. Возможны также другие причины:
- Незрелость ферментативной системы.
- Врожденное отсутствие или заращение желчных протоков (1 случай на 10 000 новорожденных).
- Пороки развития – кисты, желчные камни, пробки общего желчного протока и сдавливание его опухолями.
- Инфекционные и токсические патологии печени, появившиеся во внутриутробном периоде или после рождения (цитомегаловирус, краснуха, герпес, вирус Коксаки, вирус гепатита A, В, С; листериоз, сифилис, туберкулез; условно-патогенные микроорганизмы, токсоплазмы, микоплазмы).
- Лечение ребенка медикаментозными препаратами, среди них чаще всего на состояние новорожденного оказывают влияние Ампициллин, Левомицетин, клавулановая кислота, Гентамицин, антибиотики цефалоспоринового, нитрофуранового ряда, мочегонные, нестероидные противовоспалительные препараты (НПВП), антиконвульсанты, нейролептики.

Прогрессирующее увеличение концентрации билирубина в организме новорожденного сопровождается накоплением этого вещества в клетках головного мозга, что приводит к развитию билирубиновой энцефалопатии. Ее симптомами являются:
- вялость, сонливость;
- ригидность затылочных мышц;
- плохой аппетит;
- напряжение в конечностях;
- судороги;
- «блуждающий» взгляд;
- сильный тремор рук;
- выбухание родничка;
- длительный крик;
- срыгивания, рвота.
Билирубиновая энцефалопатия требует проведения переливания крови. Через 2-3 месяца у больного ребенка может наступить временное улучшение, но спустя несколько лет формируется полная клиническая картина неврологических осложнений: ДЦП, паралич, тонические судороги, глухота, задержка умственного развития, нарушения речи и другие.
В более старшем возрасте у детей причиной потемнения мочи являются следующие состояния:
- острые инфекционные болезни, при которых начинаются воспалительные процессы в почках (скарлатина, грипп, краснуха, ангина);
- инфекции мочевыводящих путей;
- раздражение в промежности и травмы;
- гломерулонефрит, возникающий после заражения стрептококками;
- диарея, отравления, лихорадочные состояния;
- заболевания печени, сердца, кроветворной системы;
- наследственные болезни (алкаптонурия и другие).
Заболевания мочевыводящей системы
Наиболее распространенными заболеваниями почек у женщин, приводящими к возникновению гематурии (моча красного цвета различной интенсивности), являются острый гломерулонефрит, мочекаменная болезнь, пиелонефрит и цистит. При этом выделяющаяся жидкость может неприятно пахнуть в результате жизнедеятельности гнилостных бактерий.
Диагностику этих патологий проводят с помощью:
- анализов мочи и крови;
- внутривенной урографии для исключения врожденной урологической патологии;
- УЗИ;
- цистоскопии;
- пункционной биопсии для морфологической диагностики изменений в тканях почек;
- обзорной рентгенографии органов мочевой системы;
- компьютерной томографии;
- радиоизотопной нефросцинтиграфии для определения раздельной и общей функции почек.
Гломерулонефрит
Возбудителем острого гломерулонефрита (воспалительного заболевания почек с поражением клубочков) являются стрептококки. Часто это заболевание развивается через 1-3 недели после ангины, тонзиллита, фарингита, скарлатины, пневмонии, кожных инфекций. Болезни больше подвержены дети 5-12 лет и молодые девушки. В пожилом возрасте регистрируется большее количество летальных исходов (25% против 1% у молодых). У взрослых женщин возникают следующие признаки:
- моча цвета «мясных помоев»;
- уменьшение выделения урины;
- боли в животе и пояснице;
- повышение артериального давления;
- головные боли;
- отеки (прибавка массы за счет них может достигать 15-20 кг за короткий срок);
- кратковременное повышение температуры;
- нарушение работы сердца, сердечная недостаточность;
- слабость, общее недомогание;
- снижение аппетита и рвота;
- бледные кожные покровы, синева губ;
- учащенное, затрудненное дыхание.
Для лечения заболевания применяют несколько групп препаратов:
- антибиотики (пенициллинового ряда, полусинтетические пенициллины, макролиды, цефалоспорины 2 и 3 поколения);
- диуретики (Фуросемид, Дихлотиазид, Политиазид, Спиронолактон, Верошпирон, Триамтерен и другие);
- гипотензивные препараты (Каптоприл, Цилазаприл, Метилдофа, Рамприл и другие);
- глюкокортикоиды для подавления аутоиммунных реакций (Преднизолон, Метилпреднизолон);
- цитостатики (Циклофосфамид, Хлорбутин, Азатиоприн);
- антикоагулянты (Гепарин, Фраксипарин, Курантил и другие);
- мембраностабилизаторы (Ксидифон, Димефосфон, Эссенциале и другие).
При неэффективности медикаментозного лечения производят фильтрацию крови (плазмаферез, перитонеальный диализ), трансплантацию почек.
Мочекаменная болезнь
При мочекаменной болезни потемнение мочи связано с выделением крови в результате механического повреждения мочевыводящих путей из-за продвижения камня (обычно это происходит после почечной колики). Характерными симптомами почечной колики являются следующие:
- внезапная острая боль в пояснице, которая может отдавать в подреберье;
- частые позывы к мочеиспусканию;
- уменьшение выделения мочи;
- брадикардия;
- тошнота, рвота;
- метеоризм и рефлекторное нарушение продвижения содержимого кишечника;
- головокружение и обморок;
- повышение температуры;
- озноб.

Отхождение камня могут спровоцировать следующие факторами:
- тряска, бег, физическая нагрузка;
- большое употребление жидкости или наоборот, резкое ограничение ее количества;
- соленая пища, мясо, шоколад, молочные продукты в рационе.
Для лечения такого состояния используют спазмолитики, НПВП. Необходимы стационарное обследование и госпитализация.
Цистит
Причиной цистита (воспаления мочевого пузыря) у женщин чаще всего бывает инфекция. Это обусловлено физиологическими особенностями строения женских половых органов – мочеиспускательный канал у женщин более короткий, чем у мужчин, благодаря чему облегчается проникновение в мочевой пузырь восходящей инфекции. Признаками острого цистита, развивающегося в течение нескольких часов, являются:
- появление крови в моче, окрашивающей ее в красный или красно-коричневый цвет;
- жжение или боль при мочеиспускании;
- частые позывы к мочеиспусканию;
- небольшое повышение температуры;
- боль над лобком и в пояснице;
- развитие симптомов после сексуального контакта.
Появление заболевания провоцируют следующие факторы риска:
- ослабление иммунитета;
- воздействие некоторых лекарственных средств;
- камни в мочевом пузыре;
- врожденные пороки мочевой системы;
- травмы.
Основой лечения данной патологии является антибактериальная терапия (Цефтриаксон, Кларитромицин, Азитромицин, Фурозалидон и другие препараты). В стационарных условиях осуществляются инстилляции растворов антисептиков в полость мочевого пузыря. При наличии признаков лейкоплакии (патологических уплотнений на коже и слизистых) проводится трансуретральная электрокоагуляция или лазерная вапоризация.
Пиелонефрит
Пиелонефрит (воспалительный процесс в почках) – это заболевание бактериальной природы, вызываемое различными микроорганизмами: бактериями, микоплазмами, вирусами, грибами, которые могут являться нормальной микрофлорой человека, заселяющей кожу и слизистые оболочки. При остром пиелонефрите у женщин появляются следующие симптомы:
- общая слабость;
- выделение крови в моче, ее помутнение, зеленоватый оттенок при выделении гноя;
- учащенное мочеиспускание;
- повышение температуры тела до 40 градусов;
- сильная потливость;
- озноб, лихорадочное состояние;
- боль в боку (односторонняя или двусторонняя) или в пояснице;
- тошнота, рвота при нарастающей интоксикации организма;
- головная боль, покраснение лица;
- инфекционно-токсический шок при тяжелом течении болезни (усиление боли, почечная колика из-за нарушенного оттока мочи);
- выделения из влагалища, боль, зуд в половых органах у девочек.

У маленьких детей картина болезни носит стертый характер: повышенная возбудимость, лихорадка, неприятный запах мочи, напряжение при мочеиспускании, припухлость в области поясницы. Если присоединяются симптомы желудочно-кишечной дисфункции, то цвет кожи ребенка приобретает желтый или серым оттенок.
Заболевшим назначают 2-х недельный курс антибактериальной терапии фторхинолонами (Ципрофлоксацин, Офлоксацин, Левофлоксацин) и другими средствами. При гнойном пиелонефрите частота летальных исходов достигает 65%, поэтому в таких случаях показано оперативное лечение.
Часто обострение пиелонефрита происходит во время беременности. Это связано со следующими явлениями:
- гормональная перестройка, которая приводит к расслаблению гладкой мускулатуры мочевого пузыря и мочеточников;
- увеличенная выработка кортикостероидов, которая способствует распространению инфекции;
- расширенная правая яичниковая вена препятствует оттоку мочи (поэтому пиелонефрит у беременных чаще носит правосторонний характер);
- нарушение кровообращения в почке и лоханках, расширение чашечно-лоханочной системы;
- воспалительные заболевания матки, цервикального канала и влагалища;
- хронический тонзиллит и кариес зубов, не пролеченные перед наступлением беременности, что увеличивает риск заболевания.
В большинстве случаев обострение наступает на следующих сроках беременности: 23-28; 32-34 и 39-40 недель. Это связано с периодом максимального выброса в кровь кортикостероидов, ростом матки и плода. Пиелонефрит, возникающий в первом триместре, обычно протекает остро, а во 2-3 триместрах имеет более стертую картину.
Болезни печени
Наиболее распространенными заболеваниями печени, при которых наблюдается темная моча у женщин, являются печеночная, механическая и гемолитическая желтуха. Окрашивание мочи происходит из-за избытка желчного пигмента билирубина, образующегося в клетках костного мозга, печени, селезенки. Высокие концентрации этого вещества оказывают токсическое воздействие на ЦНС, печень и другие органы. Наиболее характерные симптомы желтухи:
- склеры глаз на начальном этапе окрашиваются в желтый цвет;
- в последующем желтеют кожа и слизистые других органов;
- при длительном течении заболевания окраска меняется на зеленоватую, а затем на бронзовую;
- наблюдается светлый кал из-за уменьшения выделения билирубина через кишечник;
- цвет мочи варьируется от темно-желтого до бурого, при проникновении билирубина через почечный барьер возникает зеленоватый оттенок.
Диагностику заболеваний производят при помощи:
- сдачи лабораторных анализов крови и мочи;
- УЗИ печени;
- холецисто- и холангиографии;
- фиброгастродуоденоскопии;
- зондирования с последующим исследованием желчи;
- радиоизотопного сканирования печени;
- томографии;
- пункционной биопсии печени.
Печеночная желтуха
Причинами печеночной желтухи являются:
- Вирусные гепатиты (цитомегаловирус, вирусы гепатита, герпеса, Эпштейн-Барра; желтая лихорадка).
- Бактериальные инфекции (тиф, иерсиниоз, хламидиоз, лептоспироз, сальмонеллез).
- Острое алкогольное отравление.
- Прием лекарственных средств (некоторые антибиотики, сульфаниламиды, цитостатики, женские половые гормоны, сахароснижающие, психотропные, противоревматические средства).
- Отравление гидразином, хлорэтаном, этиленгликолем и другими токсичными веществами.
- Цирроз печени (замещение ткани печени на фиброзную).
Для острого вирусного гепатита характерны следующие признаки:
- тупые боли в правом подреберье;
- лихорадочное состояние;
- симптомы общей интоксикации;
- боль в суставах;
- подкожные кровоизлияния (синяки);
- увеличение размеров печени и селезенки.

При циррозе печени в начальной стадии желтуха выражена не так ярко. Преобладают другие симптомы:
- боль в правом подреберье;
- расширение кровеносных сосудов кожи лица и плечевого пояса;
- покраснение ладоней;
- кожный зуд;
- расстройства ЖКТ (метеоризм, тошнота, нарушения стула, кровотечения, жирный стул, мажущий унитаз);
- горечь во рту;
- концевые фаланги пальцев в виде «барабанных палочек»;
- нарушение менструального цикла;
- кровоточивость носа, десен, подкожные кровоизлияния;
- варикозное расширение вен, выраженный венозный рисунок на животе.
Тактика лечения заболеваний этой группы зависит от причины, вызвавшей патологию. Применяются следующие лекарства:
- антибиотики (Эрцефурил, Ципрофлоксацин, Интетрикс и другие);
- интерфероны при вирусных гепатитах (Интрон А, пегилированный-интерферон альфа−2а);
- противовирусные средства (Рибавирин, Ламивудин);
- ферментные препараты (Панкреатин, Полизим, Панкурмен, Мезим форте и другие);
- дезинтоксикационная терапия (Лактулоза, Гемодез, Полидез, Энтеродез);
- гепатопротекторы (Эссенциале форте Н).
Показана также диетотерапия с ограничением белковых продуктов. В тяжелых случаях применяется лечение глюкокортикоидами, плазмаферез, перитониальный диализ, трансплантация печени.
Механическая желтуха
При механической желтухе уровень билирубина увеличивается из-за нарушения оттока желчи. Это состояние вызывают:
- желчнокаменная болезнь;
- инфекционное воспаление желчных протоков;
- злокачественные опухоли, поражающие головку поджелудочной железы, 12-перстную кишку и желчный пузырь;
- желчная киста.
Признаками заболевания являются:
- коликообразные боли в правом подреберье, отдающие вправо и в спину;
- головная боль;
- увеличение печени;
- повышение температуры, озноб;
- тошнота, отрыжка;
- снижение аппетита и потеря массы тела;
- желтушные симптомы;
- непереносимость жиров;
- метеоризм;
- металлический привкус во рту;
- кожный зуд.
При появлении данных симптомов требуется госпитализация в хирургическое отделение. Оперативное вмешательство осуществляется одним из способов:
- удаление камней лапароскопическим методом;
- магнитолазерная хирургия;
- традиционная полостная операция;
- эндоскопическая папиллосфинктеротомия;
- стентирование и другие методы.
Гемолитическая желтуха (анемия)
При гемолитической анемии моча приобретает коричневый или черный цвет. Различают две формы заболевания: наследственную и приобретенную. Для этой болезни характерно усиленное разрушение эритроцитов, в результате чего повышается количество билирубина и желчных ферментов в моче. У детей с наследственной гемолитической анемией развиваются малокровие, желтуха, патологическое увеличение селезенки, желчнокаменная болезнь (чаще в подростковом возрасте), язвы на ногах, деформации скелета. Заболевание может проявиться не сразу, а в возрасте 3-15 лет.
Приобретенная гемолитическая желтуха начинается с острого состояния. Возникают:
- лихорадка, озноб, слабость;
- боль в спине, пояснице, животе, голове;
- тошнота, рвота;
- тахикардия;
- спазмы мышц брюшины;
- бледность кожных покровов, желтуха;
- уменьшение объема выделяемой мочи вплоть до полного ее отсутствия;
- одышка.

Укорочение цикла жизни эритроцитов при приобретенной гемолитической анемии связано с воздействием аутоиммунных антител. Причинами появления этого заболевания у женщин могут быть следующие:
- лимфопролиферативные заболевания;
- инфекции;
- ревматические болезни;
- опухоли яичников;
- отравление токсическими ядами;
- тепловой удар;
- хронические воспалительные заболевания (язвенный колит);
- прием лекарств (цефалоспорины, Пенициллин, Тетрациклин, Альфа-метилдопа, Аминопирин, Аспирин, Изониазид, Клофелин, Фенацетин, Хинидин, Стрептомицин, Рифампицин, Тиазиды).
Для лечения этого заболевания применяют следующие методы:
- переливание донорской крови;
- глюкокортикостероидная терапия (Метилпреднизолон);
- удаление селезенки;
- лечение цитостатическими препаратами (Циклофосфан, Эндоксан, Азатиоприн);
- плазмаферез;
- внутривенное введение иммуноглобулинов.
Народная медицина
В домашних условиях медикаментозное лечение можно сочетать с народными средствами. Для терапии заболеваний почек применяются следующие средства:
- при пиелонефрите: клюква, спорыш, калина, рябина, брусника, черника, клубника, земляника;
- при гломерулонефрите: сельдерей, рыльца кукурузы, одуванчик, репчатый лук, хвощ полевой, березовый сок, облепиха;
- при мочекаменной болезни: эрва шерстистая, кукурузные рыльца, спорыш, марена красильная.
При болезнях печени используют лекарственные травы:
- при желтухе: копытень, бессмертник, сок квашеной капусты, кора ивы, листья лещины, чистотел;
- при циррозе: девясил, чистотел, одуванчик, тысячелистник, цикорий, полевой хвощ, зверобой, шалфей, ромашка, череда, горец птичий, корневища лопуха и девясила;
- при гепатите: сок квашеной капусты, настой хрена на молоке, листья мяты, грейпфрутовый сок.